急性腦血管疾病是台灣前四大死因之一,不論年齡及性別,一旦產生中風,只有三分之一的病人可以回復到自我照顧自己,有三分之二的病人產生明顯的失能,需要專人協助照護他的生活起居,造成了醫療與社會的沉重負擔,更深深地煎熬了病人與家屬的心靈深處。每每在醫院的角落裡看到中風病人低頭佝僂的落寞身影,總會想著要如何幫助這些身體失能、心情無助、靈性痛苦的病人與家屬呢?雖然在醫療上我們已經盡心盡力,積極認真的評估動脈取血栓術與靜脈血栓溶解劑治療的可能性,執行精密詳盡的檢查,仔細尋找中風的原因,思量使用合適的藥物,避免併發症的產生,盡速安排復健計畫,但心中始終覺得不足…。
健保署於103年推行『急性後期照護計畫-腦中風,Post Acute Care– Cerebrovascular Diseases,簡稱PAC-CVD』,可依個別病人失能程度,在治療黃金期內給予積極的整合性全人醫療照護與復健,幫助病人發揮復健潛能,使其恢復最大功能。在計畫實施前兩年,雖然高雄榮總神經內科團隊已經盡力在運作了,所有腦中風病人轉介PAC比率為12.3%,仍低於當時健保署建議閾值13%;此外,之前腦中風病人並未召開全人會議,在提升病人的照護上,的確還有許多進步的空間。
提升急性腦中風病人全人照護精進作為
- 籌組全人醫療照護團隊:在內科部陳垚生部主任的指導下,組成了一個跨部科的『無縫圈』團隊,由內科部 (神經內科、一般內科)、重症醫學部、品質管理中心、高齡醫學中心、藥學部、急診部、精神部、復健部、護理部、營養室及社工室,共12單位跨部門合作。運用團隊的力量提供以腦中風病人為中心、完整連續之全人醫療照護。
- 運用「醫療照護失效模式及效應分析」(Healthcare Failure Mode & Effects Analysis,簡稱HFMEA):檢視急性腦中風跨領域全人醫療照護的流程,我們採用HFMEA手法,針對每個照護的細節,進行失效原因分析,運用決策樹分析及團隊討論來決定需採取的行動方案,提升急性腦中風病人全人醫療照護品質。
- 建立「急性腦中風個案管理資訊系統」:利用資訊系統初篩急性腦中風病人及提醒醫護人員進行吞嚥篩檢,我們創新研發了腦中風病人功能狀態即時評估資訊系統,定期及時評估mRS與NIHSS,醫師與個管師可以隨時清楚病人狀態,提醒團隊進行全人評估,資訊系統也主動提醒團隊執行復健評估。
- 改善「急性腦中風病人住院全人評估作業」:我們創新採用AHP (Analytic Hierarchy process,層級分析法)建立急性腦中風全人評分系統,針對「團隊分數(心情、營養、疼痛)、病人共病(心肌梗塞、充血性心臟衰竭、周邊血管疾病、腦血管疾病、失智症…等)、早期警示(收縮壓、體溫、呼吸、心跳、血氧濃度、昏迷指數及氧氣使用)」三個面向分數,由跨領域圈員們使用AHP評分法線上評分,權衡三個面向的評分權重後得到每位病人的全人分數。資訊系統每日篩選全人分數,>40分者系統將提示,個管師亦提示醫師與討論是否召開全人會議。
- 建立腦中風個案管理全人照護平台系統:我們創新將腦中風個管平台連結全人照護平台,提供跨職類整合照護,各職類多向協調溝通,平台更可提供全人交班及會議紀錄,並採用資訊系統提醒醫師病人是否有應評估而未評估的用藥(如:低密度膽固醇(LDL)≧100病人評估使用降血脂藥物、心房顫動(Af)病人評估使用抗凝血劑等)。
- 改善「急性腦中風病人跨領域全人照護品質」:我們創新開發「腦中風急性後期照護醫病共享決策(SDM)」,讓醫師與個管師能有適當之輔助工具向病人與家屬解說何謂PAC,讓病人與家屬更瞭解PAC的優缺點,並藉由全人會議跨領域專家建議,進一步協助病人與家屬共同決策是否下轉PAC,提升醫療照護品質。
提升急性腦中風病人全人照護成果
- 急性腦中風PAC下轉率(%):從改善前12.3%,改善中17.6%,到改善後18.2%,效果維持21.4%,不僅超越預設目標值15%,本院急性腦中風PAC下轉率更連續2年高居全台灣所有醫院下轉率第一名。
- 急性腦中風全人會議召開率(%):此為科內首度執行的作業,目標設定為4%,從改善前0%,改善中為0.5%,到改善後11.9%,超越預設目標值,有明顯成長。
- 急性腦中風符合PAC適應症下轉率(成功下轉個案數/符合PAC適應症個案數) ×100%:從改善前42.7%,到改善中64%,到改善後66%,並達挑戰美國平均值62.6%的目標 。
- 急性中風病人到院後第一次由口進食前進行吞嚥篩檢比率(急性中風病人到院後第一次由口進食前由臨床醫護人員進行初步篩檢病人次/急診診斷急性中風之病人次) ×100%: 本項指標為醫策會腦中風臨床成效(TCPI)指標,從改善前的24.3%提升至改善後的100%,達到醫學中心75百分位的水準。
- 急性中風病人接受復健評估或治療比率(急性中風病人接受復健評估或治療病人次/急性中風出院病人次) ×100%:本項指標為醫策會腦中風臨床成效(TCPI)指標與病人層級指標(P4P),從改善前的73.6% 提升至改善後的100%,高於醫學中心75百分位90.8%。
- 急性缺血性中風病人出院開立降血脂藥物處方比率(急性缺血性中風病人LDL ≧100mg/dl 出院時使用降血脂藥物病人次/急性缺血性中風病人LDL ≧100mg/dl 出院病人次) ×100%:本項指標為醫策會腦中風臨床成效(TCPI)指標與病人層級指標(P4P),從改善前的48.5%提升至改善後的98.7%,高於醫學中心75百分位96.7% 。
- 急性缺血性中風病人併心房顫動使用抗凝血藥物比率(急性缺血性腦中風併心房顫動使用抗凝血藥物之病人次)×100%:本項指標為醫策會腦中風臨床成效(TCPI)指標與病人層級指標(P4P),從改善前的39.6%提升至改善後的94.1%,高於醫學中心 75百分位91.2%。
- 急性腦中風PAC醫病共享決策(SDM)執行率(腦中風PAC醫病共享決策(SDM)完成人次/腦中風PAC醫病共享決策(SDM)開立人次) ×100%:腦中風PAC醫病共享決策(SDM)為全台首創,執行率達95%,為本院所有SDM執行率最高。
結語
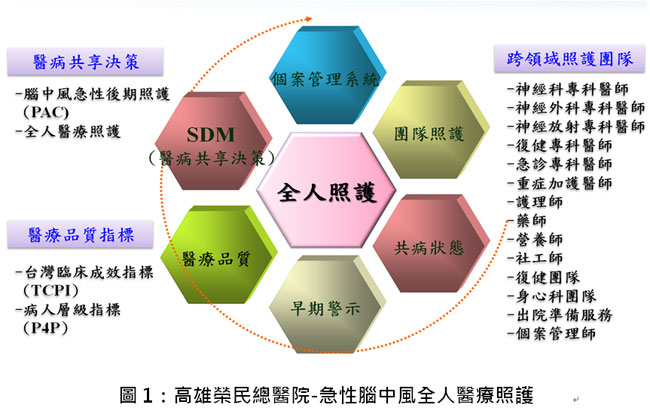
急性腦中風病人的全人照護是一個刻不容緩的重要課題,高雄榮總籌組跨部科團隊,採用創新手法,包括「中風病人功能狀態即時評估資訊個案管理系統」、「採用AHP (層級分析法)建立急性腦中風全人評分系統」、「腦中風急性後期照護醫病共享決策(SDM)系統」、「腦中風個案管理全人照護平台」,經過團隊的群策群力,提升了PAC下轉率、全人會議召開率、腦中風臨床成效(TCPI)指標與病人層級指標(P4P),完善了中風病人的全人照護品質(圖1)。
對於此文章如有任何問題或指教,歡迎來信至學會,編輯部後續會將您的意見刊載在下一期會訊!


